Câncer de testículo | Tratamento
Os quatro estádios estão descritos abaixo:

O tipo de tratamento é definido conforme o estádio em que a doença se apresenta, mas na grande maioria dos casos deve se iniciar pela cirurgia da orquiectomia.
Estádio I
Nessa fase, em que o câncer está confinado ao testículo, o tratamento primário indicado é a orquiectomia, que corresponde à remoção do testículo através de cirurgia realizada preferencialmente pela região inguinal (virilha), associada ou não ao tratamento complementar que vai depender do tipo de tumor e da análise de fatores de risco. Na grande maioria dos casos o paciente pode ser observado, ao invés de fazer tratamento complementar. No entanto, é necessário além de avaliar os fatores de risco da doença, também a capacidade e o comprometimento do paciente de cumprir com as responsabilidades do acompanhamento. Quando o tratamento complementar é administrado no paciente que não tem mais doença é chamado de adjuvante e tem como objetivos a prevenção da recidiva da doença e o aumento das chances de cura. No caso dos tumores seminomatosos, o tratamento adjuvante pode ser realizado através da quimioterapia ou da radioterapia do retroperitônio. Já nos tumores não seminomatosos, esta modalidade de tratamento pode ser realizada pela quimioterapia ou pela cirurgia dos linfonodos do retroperitônio.


Tumores seminomatosos
O tratamento primário indicado é a orquiectomia. Na maioria dos casos, após a orquiectomia é optado apenas pela realização de acompanhamento, sem recomendação de nenhum tratamento adicional. Em casos de maior risco, como por exemplo em tumores de grandes dimensões (acima de 4 cm) e/ou com invasão de vasos sanguíneos e/ou invasão da rete testis, há a possibilidade de realização de tratamento adjuvante (preventivo) com quimioterapia ou radioterapia. Nas situações ainda mais raras, em que ocorre a persistência de marcadores tumorais sanguíneos em níveis elevados, como o ß-HCG, após a cirurgia, o caso deve ser analisado de maneira individual, pois pode ser necessário também alguma forma de tratamento complementar.
Tumores não seminomatosos
Pacientes com tumores não seminomatosos também enfrentam uma situação bastante favorável, com chances de cura que chegam próximo de 100%. Inicialmente, a cirurgia indicada é a orquiectomia radical via inguinal, que consiste na remoção do testículo por uma incisão cirúrgica pela virilha. Antes e depois da cirurgia, é importante realizar a dosagem no sangue dos marcadores tumorais e realizar exames de imagem para afastar a presença de metástases em outros locais. Se os exames forem normais e o caso classificado como baixo risco, não há necessidade de tratamento complementar. Ao contrário, se houver um ou dois fatores de alto risco (predomínio de carcinoma embrionário e/ou invasão dos vasos sanguíneos ao redor do tumor primário), geralmente indica-se um ou dois ciclos de quimioterapia ou cirurgia preventiva para remover os linfonodos retroperitônio, chamada de dissecção de linfonodos retroperitoneais. Em casos em que há a persistência dos marcadores tumorais elevados após a cirurgia primária em tumores não seminomatosos, mesmo quando os exames de imagem forem normais, deve ser administrado tratamento adjuvante com quimioterapia, em geral por 3 ou 4 ciclos.
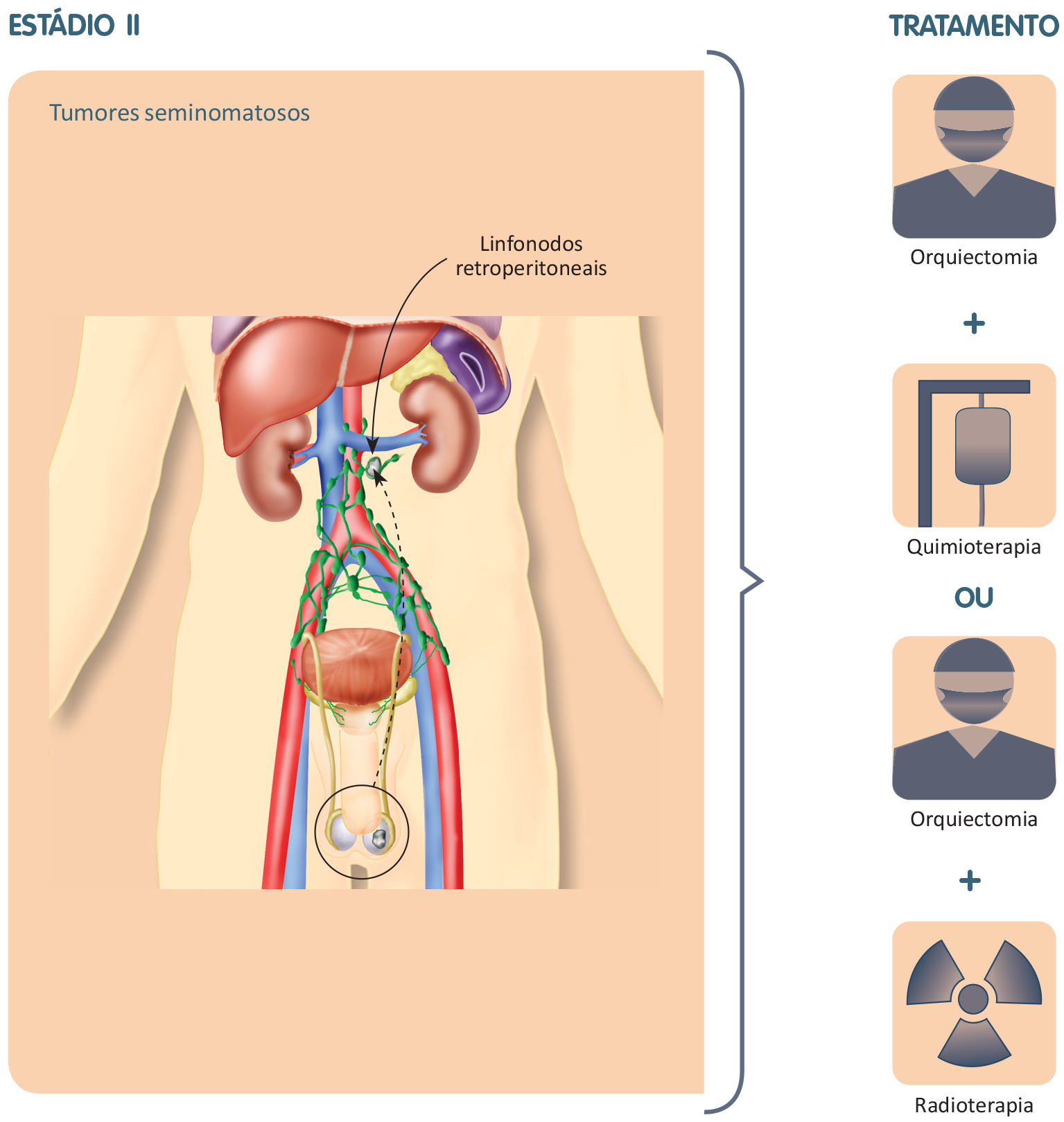
Estádio II
Na fase em que o câncer migrou para os linfonodos retroperitoneais, o tratamento indicado para os tumores não seminomatosos é a orquiectomia associada à quimioterapia e, para os tumores seminomatosos, a orquiectomia complementada por quimioterapia ou radioterapia.
Radioterapia
Os tumores seminomatosos são muito sensíveis à radioterapia. A irradiação dirigida contra os linfonodos retroperitoneais (doses baixas) pode evitar a necessidade de cirurgia para remoção dos mesmos e de quimioterapia, com resultados excelentes. A radioterapia é usada de preferência quando os linfonodos são menores do que 2 cm, mas também pode ser utilizada para linfonodos maiores, mas não muito.
Quimioterapia
Os tumores seminomatosos também são sensíveis a quimioterapia. A quimioterapia é recomendada como preferência naqueles pacientes com linfonodos acima de 2 cm, porém também pode ser utilizada em casos com linfonodos de dimensões menores.
Cirurgia
Além da orquiectomia, ao término da quimioterapia podem surgir dúvidas em caso de persistência de linfonodos aumentados, maiores que 3 cm. Nesses casos o PET-CT pode melhor avaliar a presença de doença ativa no retroperitônio. Na maioria desses casos, a doença não é ativa e poderá ser observada com grande perspectiva de diminuir no decorrer dos anos. Caso haja sugestão de persistência de doença ativa, a cirurgia pode ser recomendada.
Tumores não seminomatosos
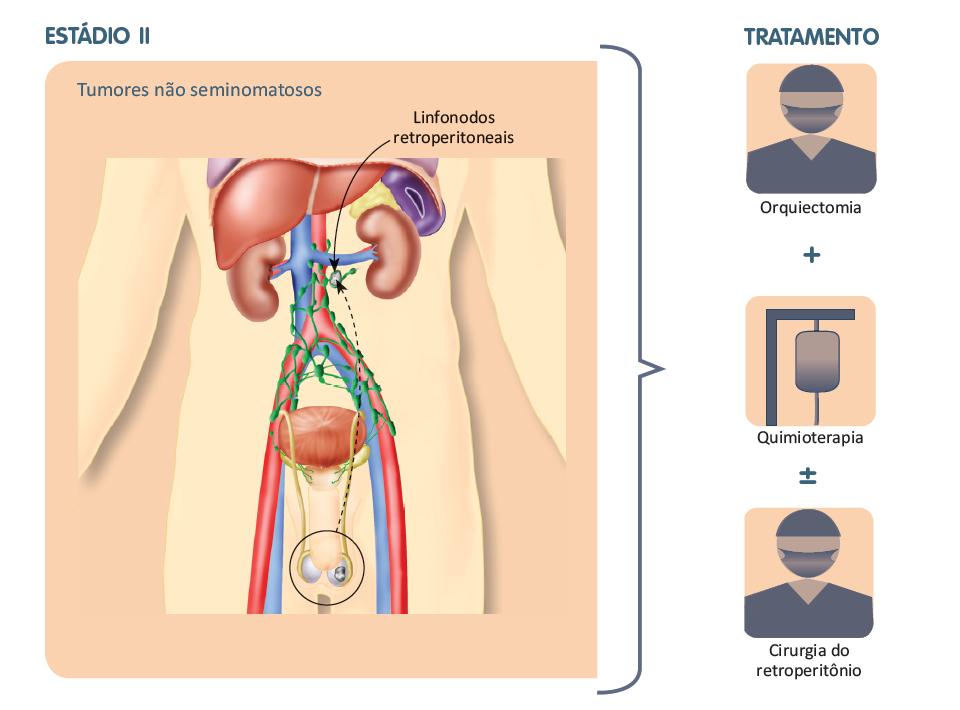
tratamento específico para essa fase da doença.
Cirurgia
Além da orquiectomia, pode haver necessidade de dissecção de retroperitônio para esclarecimento sobre a natureza dos linfonodos aumentados. Esse procedimento pode ser realizado antes da quimioterapia, para se ter certeza do acometimento do linfonodo por doença, ou após a quimioterapia como explicado a seguir.
Quimioterapia
Nos tumores não seminomatosos em estádio II, o esquema de quimioterapia pode incluir dois ou três medicamentos administrados em três a quatro ciclos, com intervalo de três semanas: cisplatina, etoposídeo associados ou não a bleomicina (esquemas EP ou BEP). Após o final da quimioterapia, se os exames de imagem mostrarem desaparecimento dos linfonodos abdominais que continham tumor, podemos considerar o tratamento encerrado. Por outro lado, se mostrarem que os linfonodos retroperitoneais ainda se encontram aumentados, os exames de imagem (incluindo o PET-CT) tem pouco auxílio na distinção entre a presença de células tumorais, que se mantiveram pós-quimioterapia, e a presença de fibrose, que é benigna. Dessa maneira, a conduta recomendada habitualmente é a cirurgia para remoção desses linfonodos.
Cirurgia para remoção dos linfonodos do retroperitônio
Quando os linfonodos ficam aumentados após a quimioterapia, a única forma de avaliar as imagens residuais é através da cirurgia que consiste em retirar os linfonodos retroperitoneais. Na maior parte das vezes, os linfonodos removidos só contêm fibrose ou tecido morto (necrose). Em outras, ainda há células malignas que resistiram à quimioterapia. E, por último, pode ter sobrado no local apenas teratoma maduro, lesão benigna que é curada com cirurgia. No caso de serem encontradas muitas células malignas resistentes à quimioterapia, ciclos adicionais de quimioterapia podem ser necessários. Um dos efeitos colaterais dessa cirurgia é a ejaculação retrógrada, nome dado ao fenômeno de eliminação do esperma para dentro da bexiga, durante o orgasmo. O fluxo retrógrado pode ocorrer quando a cirurgia lesa os nervos que controlam a direção da ejaculação. As chances de ocorrência deste efeito colateral ocorrer podem ser reduzidas em alguns casos selecionados, por meio da técnica de preservação dos nervos retroperitoneais.
Estádio III
Quando existem metástases em órgãos à distância, sejam eles pulmão, fígado, ossos ou cérebro, além da orquiectomia, há indicação sumária de tratamento para todo o corpo (chamado de sistêmico), tanto para os não seminomas quanto para os seminomas.
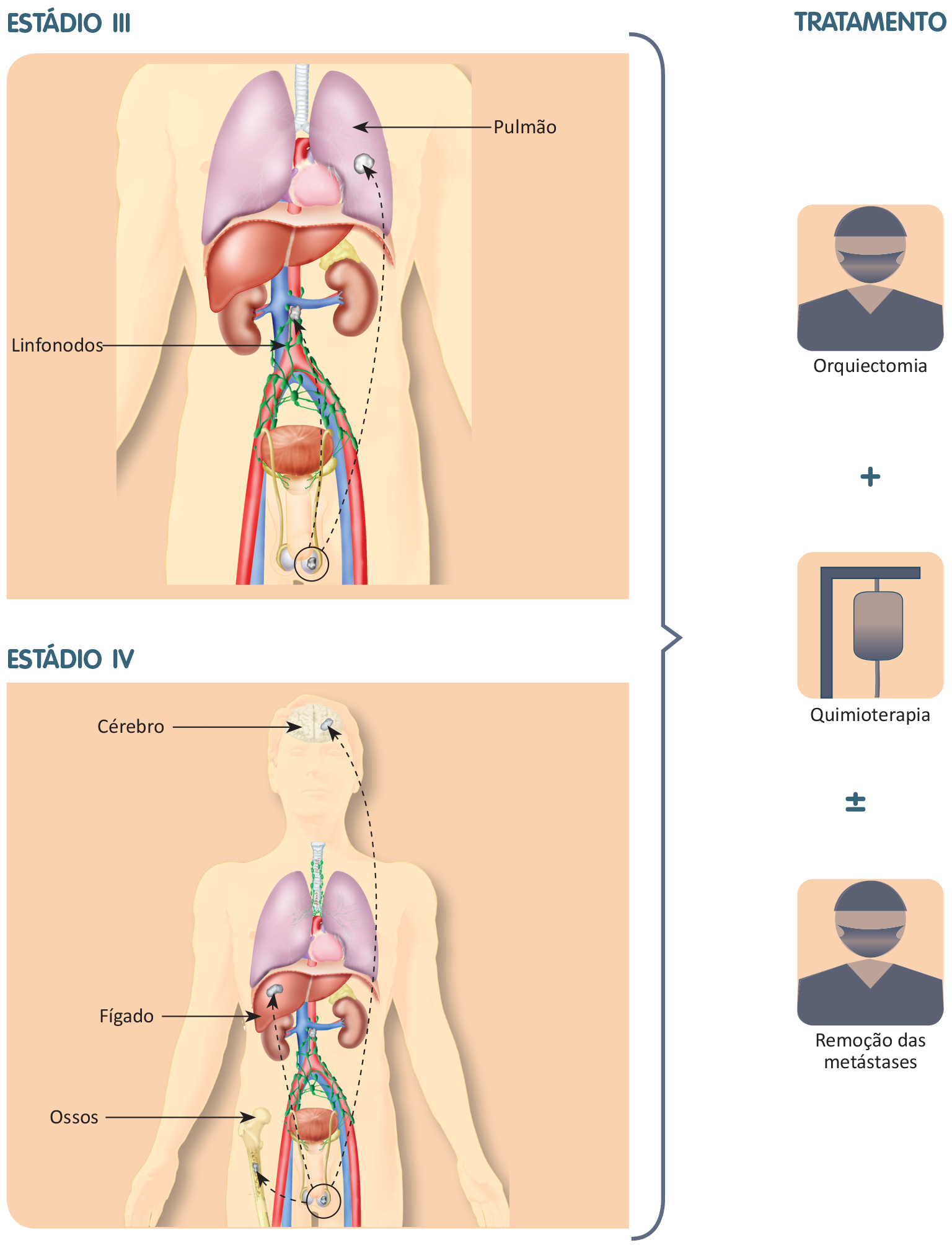
Quimioterapia
Os tumores de testículo são muito sensíveis à quimioterapia, possibilitando curas definitivas mesmo em casos bastante avançados. Os principais esquemas envolvem cisplatina, e etoposídeo, associados ou não a bleomicina (esquemas BEP e EP). O número de ciclos irá depender do regime escolhido e do volume da doença. Nos casos em que houver apenas metástases pulmonares, três ciclos de BEP (ou quatro de EP) costumam ser suficientes para induzir respostas completas e duradouras. Quando há metástases ósseas, hepáticas ou cerebrais, são aplicados quatro ciclos. Em situações em que os marcadores tumorais estão muito elevados, independente dos sítios de doença presentes, devem ser administrados sempre quatro ciclos de quimioterapia. Caso não haja a cura definitiva com o primeiro esquema de quimioterapia selecionado, existem esquemas de quimioterapia de resgate e esquemas de alta dose. Alguns esquemas incluem o transplante de medula óssea como suporte ao tratamento de alta dose. Vale ressaltar que o câncer de testículo é um dos tumores mais curáveis do corpo humano, mesmo em fases mais avançadas da doença.
Radioterapia
Em casos selecionados, como por exemplo na presença de metástases cerebrais, pode ser necessário também o tratamento com radioterapia destas lesões para otimizar o controle e as chances de cura da doença.
Cirurgia
Caso, depois da quimioterapia, persistam massas tumorais residuais, é comum indicar a remoção cirúrgica desse tecido residual.
Acompanhamento
Como a recidiva do câncer tem maior risco de ocorrer nos dois primeiros anos, nesse período os exames de controle devem ser mais frequentes. A frequência e os tipos de exames solicitados durante este período de acompanhamento variam de acordo com a apresentação inicial do tumor e o tratamento que foi empregado, porém, em geral, envolvem a dosagem de marcadores tumorais (AFP, ß-HCG e DHL) e realização de exames de imagem (tomografia computadorizada ou RNM do abdome e raio X ou tomografia computadorizada de tórax). Após os dois anos iniciais após o término do tratamento, em geral, os mesmos exames são solicitados com menor frequência. Depois de cinco anos sem evidência de recidiva, os exames são solicitados apenas anualmente. Pacientes que tiveram câncer em um dos testículos têm 2% de risco de ter um novo tumor no testículo remanescente. Por isso, todos devem ser orientados a fazer o autoexame e, em caso de dúvida, a ultrassonografia da bolsa escrotal.
O problema da infertilidade
Os tratamentos para combater o câncer de testículo podem induzir à infertilidade. Por essa razão, é recomendável, antes de começar qualquer tratamento adicional, colher esperma para armazenamento nos bancos de esperma. Caso a infertilidade seja temporária, as amostras poderão ser desprezadas no futuro. É sempre aconselhado ao paciente ter filhos de maneira natural (sem a realização de fertilização in vitro) somente após o período de um a dois anos, contados a partir do final do tratamento, caso este tenha envolvido quimioterapia ou radioterapia, pois alguns pesquisadores sugerem que, antes desse período, existem riscos para a saúde do feto.
Devemos pensar na hipótese de câncer de testículo sempre que houver aumento do volume do testículo, dor testicular sem causa aparente, endurecimento do testículo ou os demais sintomas já descritos. Os principais exames de imagem para visualizar lesões testiculares são:
Ultrassonografia
O achado de nódulo ou massa envolvendo o testículo é altamente suspeito. Diferentemente de vários outros tumores, no entanto, não se faz biópsia do suposto nódulo maligno guiada por ultrassonografia, por causa do risco de disseminação da doença através do trajeto da agulha de biópsia. Existem exceções, quando pode ser necessário biópsia.
Tomografia computadorizada ou Ressonância nuclear magnética
São exames que habitualmente podem ser utilizados para complementar o estadiamento da doença, ou seja, para avaliar se o tumor se encontra restrito ao testículo, ou se apresentou disseminação para os linfonodos ou outros órgãos.
PET-CT
Este exame é utilizado de maneira muito menos frequente, e apenas em algumas situações específicas, particularmente quando há alguma dúvida sobre a persistência de células tumorais após o tratamento com quimioterapia ou radioterapia.
Estadiamento
Os quatro estádios estão descritos abaixo:

[datas_artigo]

